Epicondilite (gomito del tennista): cause, rimedi ed esercizi efficaci

L’epicondilite, detta anche “gomito del tennista”, è il più comune dolore muscolo-scheletrico da overuse che affligge l’articolazione del gomito, arrivando a interessare dall’1% al 3% della popolazione. Per iniziare a capire cos’è l’epicondilite, diciamo che essa consiste essenzialmente in una sindrome dolorosa dovuta generalmente ad una degenerazione del tendine e/o ad un sovraccarico funzionale dei muscoli epicondiloidei. Questi muscoli, localizzati nella regione laterale del gomito e dell’avambraccio, originano dall’epicondilo, si inseriscono sul polso e sulla mano ed hanno la funzione di estendere il polso e le dita.
È una condizione che affligge numerosi sportivi e lavoratori ogni anno, con sintomi al braccio che possono talvolta persistere, secondo la letteratura, anche per mesi o anni. Proprio per questa sua diffusione è da sempre protagonista di dibattiti riguardo alla sua cura, ai suoi sintomi e agli esercizi più efficaci per combatterla. Perchè avviene l’epicondilite? Quali sono le cause e i rimedi? Per quanto tempo può durare? Come si può gestire un allenamento in palestra in presenza di epicondilite? Cerchiamo ora di fare ordine a riguardo, così da aprire la strada ad un piano di trattamento efficace.
Cos’è l’epicondilite (o gomito del tennista)?
L’epicondilite (o “gomito del tennista”) è la principale causa di epicondialgia, ossia di dolore localizzato nella zona laterale del gomito. Questa viene chiamata anche “tendinopatia laterale del gomito”, ed è essenzialmente una tendinopatia inserzionale dei muscoli estensori del polso e delle dita, inseriti anatomicamente proprio a livello dell’epicondilo laterale dell’omero.
Come per tutte le tendinopatie che possono affliggere il corpo umano, le cause possono essere ricercate in uno squilibrio funzionale tra gli stress imposti sulle strutture tendinee e muscolari, e la capacità di recupero dei tessuti stessi. Tali stress sono dovuti ad una combinazione di forze tensive (generate dalla contrazione muscolare) e di forze compressive.
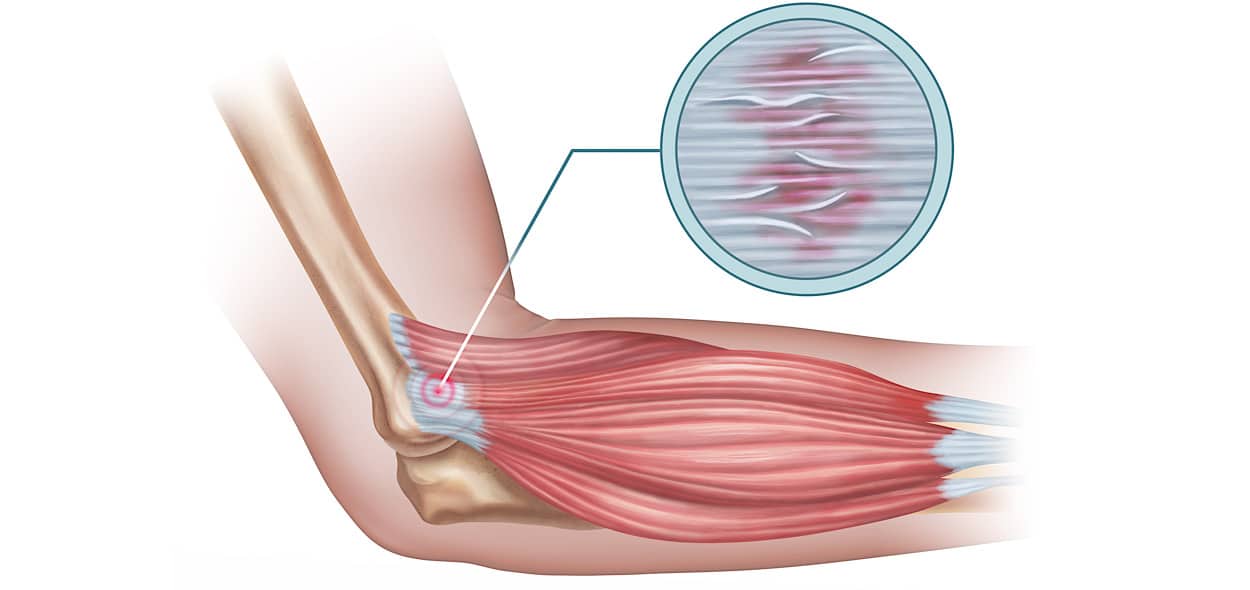
L’epicondilite colpisce più frequentemente l’arto dominante di soggetti tra i 35 e i 50 anni, (anche se è possibile riscontrarla in tutte le fasce di età) e si osserva sia in uomini che donne in egual misura. Nello specifico, ne soffrono maggiormente soggetti che svolgono attività sportive o lavori manuali ripetitivi (come elettricisti, musicisti, macellai, impiegati addetti ai videoterminali, operai addetti alle catene di montaggio…), attività e mestieri il cui comune denominatore è rappresentato da sforzi prolungati o ripetuti che comportano l’estensione del polso e delle dita e/o la rotazione del polso contro resistenza.
Nonostante il proprio nome (che scopriremo in seguito essere oramai obsoleto) questa patologia si riscontra spesso in sport come lo Squash, il Badminton, la Pallanuoto, il nuoto e sport di lancio vari.

Cause dell’epicondilite al gomito
Il dolore al gomito è generato da un sovraccarico funzionale eccessivo di questi muscoli impegnati nelle attività manuali lavorative e sportive nelle quali sono previsti movimenti ripetuti contro resistenza di estensione del polso e delle dita e rotazione dell’avambraccio (come per esempio quando si svita un bullone). In contesto fitness lo stress funzionale in questione può essere dato anche dagli esercizi nei quali è coinvolta in maniera determinante una presa.
La persistenza di tali forze stressanti e lesive per i tessuti interessati genera alla lunga alterazioni e degenerazioni tissutali che instaurano un circolo vizioso caratterizzato da dolore-immobilità-debolezza, il tutto amplificato anche da una possible ipersensibilità al dolore del sistema nervoso (specialmente nei casi di epicondilite cronica).
In particolare è stato osservato che un aumento repentino e poco graduale dello stress imposto sui tessuti tendinei è spesso il fattore che innesca i processi tendinopatici, per cui la colpa non è tanto della quantità di stress imposto, ma più della gradualità con la quale questo viene inserito (i tessuti tendinei hanno infatti necessità di un fisiologico tempo di recupero tra un’attività stressante e la successiva per poter adattarsi allo stimolo).

Nonostante la definizione di “epicondilite” lasci presupporre un quadro infiammatorio dei tendini interessati (il suffisso -ite richiama solitamente una natura patologica di tipo infiammatorio) è stato osservato come l’infiammazione non rappresenti il principale meccanismo patologico alla base di questa patologia, la cui causa risiede invece in fattori di natura degenerativa (brevi picchi infiammatori possono essere presenti in genere solamente nelle fasi iniziali del decorso).
Nell’epicondilite l’inserzione dei muscoli epicondiliari subisce un particolare sovvertimento della struttura tendinea, chiamato “degenerazione angiofibroblastica”, che comporta uno scompaginamento delle fibre collagene (che compongono il tendine) ed una progressiva sostituzione di queste con un tessuto cicatriziale ricco di vasi.
Da un punto di vista microscopico, il sovraccarico meccanico ripetitivo causato da forze tensive e compressive (nel caso di epicondilite le forze in gioco sono principalmente di tipo tensivo, generato dalla contrazione dei muscoli epicondiliari) causa un accumulo di macromolecole dette “proteoglicani” (molecole fortemente idrofile), che attraggono ad esse acqua, portando (insieme ad altri processi pato-degenerativi) al processo di degenerazione (o iperplasia) angiofibroblastica.
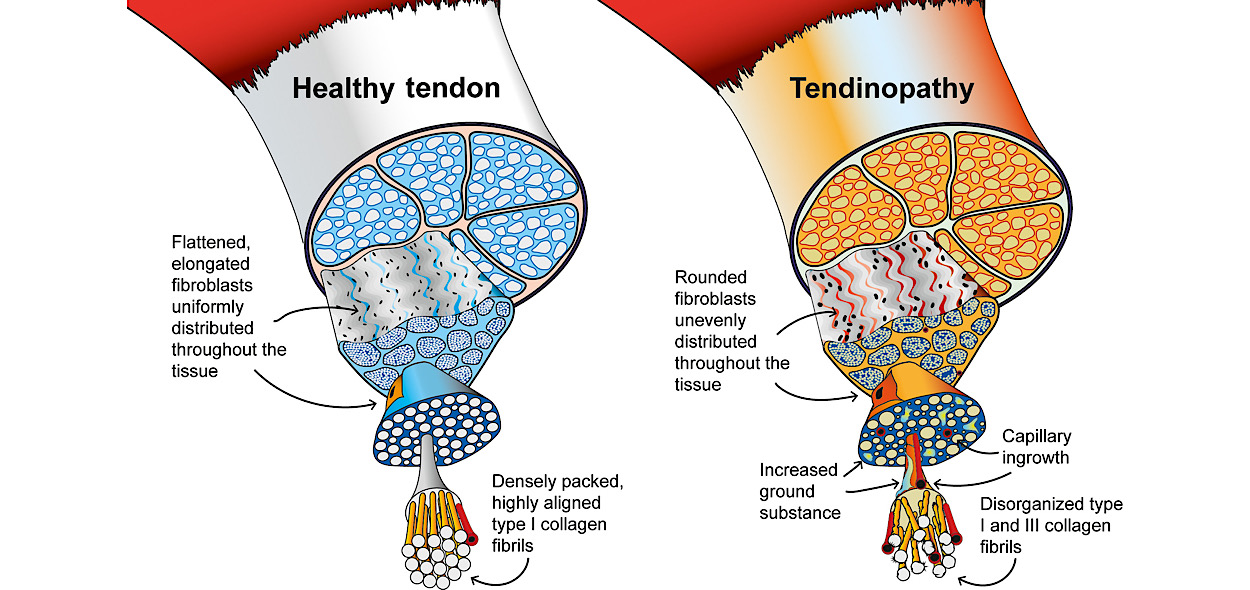
Tale fenomeno viene considerato un “dysrepair” (riparazione alterata) cellulare. L’aumento di proteoglicani attrae acqua dentro la matrice extracellulare (tra le fibre di collagene del tendine), la quale altera il collagene e i collegamenti fra i tenociti, provocandone una disorganizzazione spaziale. A questo meccanismo si aggiungono fenomeni di neovascolarizzazione (formazione di nuovi vasi sanguigni e nervi sensoriali): in sostanza, nuovi vasi sanguigni crescono in zone dove normalmente non sarebbero presenti, portando alla concomitante formazione di nuove fibre nervose sensoriali, in grado di trasmettere stimoli nocicettivi (dolorosi).
Questi nuovi vasi sanguigni prodotti in aree che normalmente sarebbero quasi avascolari non sono funzionali alla salute tendinea (sono definiti “iperpermeabili”, non sono cioè in grado di fornire ossigeno e sostanze nutritive necessarie per la riparazione e guarigione tendinea).
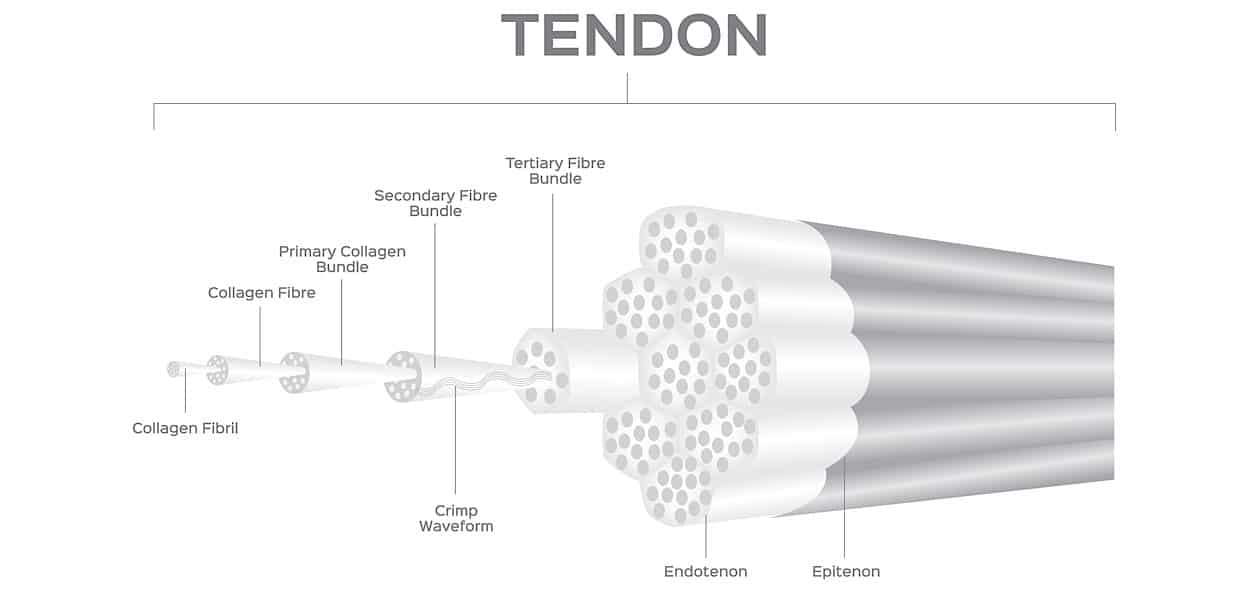
Altri processi patologici nei tessuti tendinei in questi casi sono la diffusione di aree di apoptosi (degenerazione) cellulare e l’aumento delle fibre collagene di tipo 3 (nella normalità i tendini sono composti prevalentemente da fibre collagene di tipo 1 con orientamento longitudinale, ottimali per la trasmissione di forza, mentre le fibre collagene di tipo 3 sono più disorganizzate e meno funzionali) con conseguente resistenza biomeccanica inferiore.

Fattori di rischio per l’epicondilite
I fattori di rischio osservati dalla letteratura per l’insorgenza di epicondilite sono i seguenti:
- Maneggiare oggetti più pesanti di 1kg per diverse ore al giorno
- Movimenti di polso in flesso-estensione e/o prono supinazione ripetitivi per più di 2 ore al giorno
- Volume eccessivo di allenamento
- Quantità o eccessive velocità di progressione del carico, cambiamenti improvvisi o rapidi in quantità o tipo di carico
- Biomeccanica individuale (debolezza e/o alterazioni e squilibri muscolari, diminuzione della flessibilità)
- Fisiologico invecchiamento
- Alto BMI e ipercolesterolemia
- Diabete di tipo 2
- Fumo di sigaretta
- Problemi dismetabolici, alterata circolazione locale
- Deficit di forza della presa
- Squilibri muscolari
- Fattori psicosociali (stress, ansia, depressione, kinesiofobia, catastrofizzazione, insonnia ecc…)

Sintomi dell’epicondilite: dove fa male?
Per capire come si manifesta l’epicondilite al gomito, analizziamone i sintomi caratteristici. L’epicondilite generalmente ha una manifestazione tipica, caratterizzata da:
- Dolore laterale al gomito localizzato a livello dell’epicondilo, dolore che viene evocato durante la palpazione della zona e che può irradiare fin lungo tutto l’avambraccio
- Dolore nell’effettuare una presa specie con avambraccio in pronazione
- Dolore nell’effettuare l’estensione del polso contro una resistenza esterna.
Spesso, inoltre, è possibile notare deficit della mobilità e forza degli estensori di polso, dei supinatori e dei muscoli posteriori del cingolo scapolare (cuffia dei rotatori, stabilizzatori scapolari), così come un deficit di forza della presa. In fasi acute il dolore può essere presente anche a riposo o con movimenti banali.

A un’attenta analisi è possibile diagnosticare clinicamente l’epicondilite del gomito grazie ad alcuni test come l’estensione del polso contro resistenza e con l’avambraccio pronato, il test di Maudsley, il test di Mill e il test di Cozen.
In generale il dolore al gomito è esacerbato dal sollevamento di un oggetto pesante afferrato specie con l’avambraccio in pronazione. In genere, la positività dei test sopra menzionati può indirizzare la diagnosi verso l’epicondilite, anche se tuttavia è doverosa un’attenta diagnosi differenziale (vedremo in seguito diverse patologie che manifestano sintomatologie simili a quelle dell’epicondilite).
In palestra, in caso di epicondilite, è frequente la riproduzione del dolore in molti esercizi in cui è necessaria una presa salda, tra cui quelli di tirata per la schiena (Lat Machine, Trazioni) e quelli per le braccia nei quali è richiesto il sollevamento di un carico (Curl, Curl inverso, French Press). Ciò non toglie che, in caso di dolore molto intenso, ogni esercizio per gli arti superiori potrebbe provocare dolore.

Epicondilite: qual è il termine più corretto?
Esistono diversi termini che identificano il tipico dolore laterale al gomito: epicondilite, dolore laterale di gomito, epicondialgia laterale, gomito del tennista, tendinite/tendinosi degli estensori del polso…. ma quale è il più corretto?

A dispetto del nome e del suo suffisso -ite, che richiama ad un processo infiammatorio, le evidenze scientifiche attuali non riportano il quadro infiammatorio comune causa principale della condizione dolorosa dell’epicondilite. Al contrario, come visto in precedenza, il quadro è prettamente degenerativo e caratterizzato da alterazioni dei tendini degli estensori del carpo e delle dita (il più colpito è l’estensore radiale breve).

Per questo il termine “epicondilite” risulta improprio (poichè il suffisso -ite richiama a uno stato infiammatorio) ed è consigliabile virare sulla più appropriata dicitura di “tendinopatia dei muscoli epicondiliari” o “tendinopatia laterale del gomito”, attualmente considerato dalla letteratura come il termine da prediligere.
Anche il termine “gomito del tennista” sembrerebbe non avere più ragione di essere utilizzato oggi. Tale dicitura, infatti, risale al 1873, quando nel tennis venivano utilizzate racchette in legno molto più pesanti di quelle odierne , che causavano pertanto un numero molto elevato di “epicondiliti” nei giocatori di tennis (l’incidenza era stimata fra il 75% e l’85%, e ciò è avvenuto anche nel secolo seguente). Oggi, tuttavia, proprio per la notevole diminuzione del peso delle racchette, e per l’aumentata utilizzabilità dei materiali, l’incidenza nei giocatori di tennis è scesa sotto al 5%, per cui anche “gomito del tennista” sembra essere un’etichetta diagnostica da abbandonare.

Diagnosi dell’epicondilite: come individuarla?
La diagnosi dell’epicondilite (nell’articolo continueremo a chiamarla così a scopo prettamente didattico) è prevalentemente clinica, ossia ottenibile mediante una visita medica.
Nella valutazione clinica è importante porre attenzione al tipo di attività sportiva o lavorativa svolta ed alla presenza di pregresse tendinopatie come quella alla cuffia dei rotatori, la sindrome di De Quervain ed il dito a scatto, che sono espressione di una predisposizione individuale per le tendinopatie degenerative.
Clinicamente il dolore sarà localizzato in corrispondenza dell’epicondilo laterale e potrà irradiare verso l’avambraccio lungo i muscoli interessati, fino ad arrivare talvolta anche alla mano. In modo caratteristico si evoca dolore facendo contrarre contro resistenza i muscoli epicondiliidei con gli opportuni testi clinici citati in precedenza (Cozen, Mill, Maudsley…). Nella valutazione clinica può inoltre essere di notevole utilità l’utilizzo di un dinamometro per valutare la forza della presa.

Le indagini strumentali tra cui la radiografia, l’ecografia, la risonanza magnetica e l’elettromiografia possono servire a confermare il sospetto clinico e ad escludere altre cause di dolore laterale al gomito, come sindromi da compressione del nervo radiale, compressione delle radici nervose cervicali, instabilità articolare e patologie articolari degenerative. A riguardo però è fondamentale sottolineare come la letteratura riporti tendenzialmente una scarsa correlazione tra l’intensità del dolore e la patologia tendinea.
In parole semplici, questo significa che non sempre un “brutto” quadro ecografico con tendini molto degenerati può essere correlato ad un dolore severo e che, viceversa, talvolta un quadro tendineo buono o privo di alterazioni importanti può comportare comunque un dolore maggiore. Inoltre, come per altre regioni anatomiche, anche qui c’è un’alta presenza di alterazioni tendinee nei soggetti privi di dolore. Il tutto suggerisce come l’epicondilite possa avere una genesi che va oltre il quadro di degenerazione dei tendini.

Le 3 fasi del processo: il continuum model
Come abbiamo visto, l’epicondilite rientra nel gruppo delle tendinopatie, per cui il decorso patologico sarà similare a quello descritto in letteratura per tendinopatie di altri distretti corporei come la cuffia dei rotatori, il tendine rotuleo, Achilleo ecc…
L’evoluzione dei processi tendinopatici è stata descritta in letteratura attraverso vari modelli. Il più famoso e riconosciuto è stato proposto nel 2009 da Jill Cook e Craig Purdam (due fra i massimi esperti in ambito di tendini), definito come “Continuum Model”, un modello che si propone di descrivere i cambiamenti e i processi che determinano l’evolversi delle tendinopatie. Il modello si compone di tre fasi, e il tendine può spostarsi (a seconda degli input forniti) in alto o in basso nel modello raffigurato, o addirittura trovarsi contemporaneamente in due fasi distinte.
La prima fase è chiamata “tendinopatia reattiva”: in questa fase gli aumenti di carico sul tendine (troppo elevati e/o troppo poco graduali) portano ad una proliferazione cellulare anomala, con un incremento del numero di proteoglicani , un’alterazione della matrice extracellulare tendinea (dove avviene un accumulo acquoso) ed un adattamento a breve termine che vede un incremento dello spessore tendineo. Secondo tale modello, questa fase è ancora reversibile.
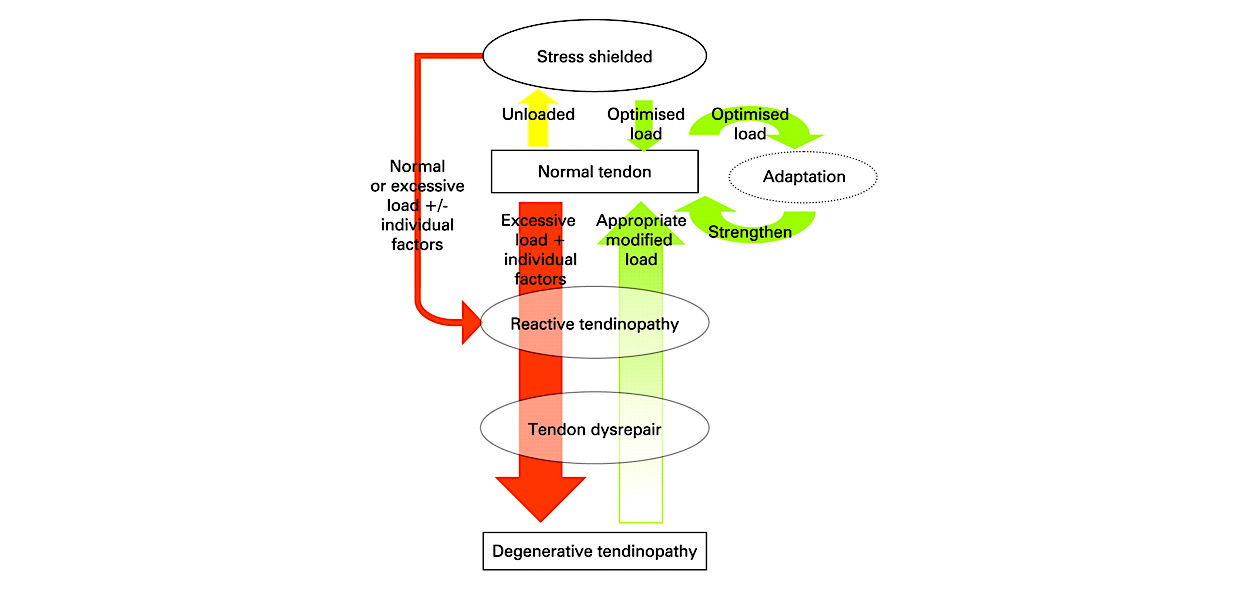
Se tale processo continua, l’alterazione della matrice extracellulare e la proliferazione cellulare tendinea prosegue ulteriormente, arrivando ad una seconda fase in cui si assiste ad un fallimento dei processi riparativi tendinei. L’architettura cellulare tendinea a questo punto è disorganizzata, e si verificano fenomeni di neo-vascolarizzazione, ossia la genesi di nuovi vasi sanguigni (e talvolta anche di terminazioni nervose). Questa seconda fase è denominata “fase di Dysrepair (o “alterata riparazione”) tendinea”, in cui è ancora presente un certo grado di reversibilità.
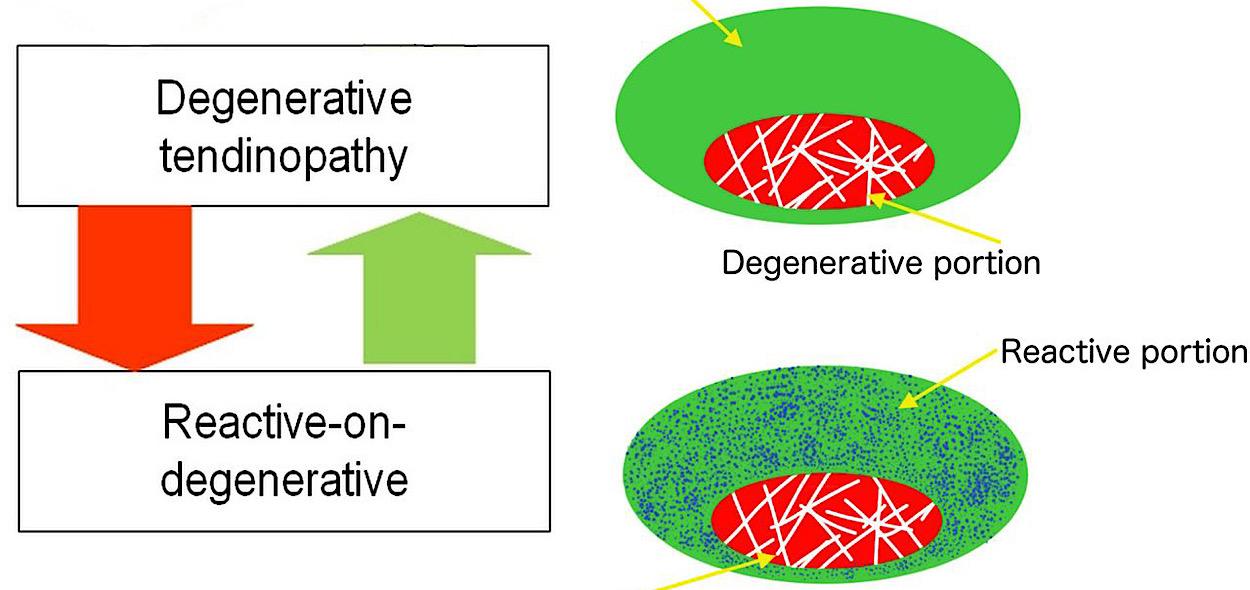
La terza ed ultima fase è denominata “tendinopatia degenerativa”. In questa fase il tendine presenta alcune porzioni completamente degenerate e “inutilizzabili”, ed è presente una completa disorganizzazione della matrice extracellulare. Secondo il Continuum Model, questa fase viene considerata non reversibile. Attenzione, ciò non vuol dire che arrivati a questa fase non ci sia nulla da fare!
Arrivati in questa fase dobbiamo immaginare il tendine come se fosse una “ciambella”: considerando che i tendini patologici hanno ancora ampie porzioni di tendine sano, l’obiettivo del trattamento riabilitativo sarà dunque quello di aumentare la capacità di carico della struttura tendinea nelle sue porzioni sane (la “ciambella” vera e propria) piuttosto che cercare di rigenerare le porzioni di tessuto degenerato, (il “buco”) in cui sarà difficile (se non impossibile) ottenere miglioramenti.

Nel 2016 la stessa Jill Cook, insieme ad altri autori, ha rivisitato il Continuum Model. La principale criticità emersa era dovuta al fatto che diversi studi hanno evidenziato come i cambiamenti strutturali e tissutali degenerativi riscontrati nelle tendinopatie non giustificassero in modo autonomo la presenza del dolore. In altre parole, non è stata riscontrata alcuna correlazione diretta tra dolore e alterazioni tissutali (e quindi al grado di avanzamento della degenerazione tendinea).
Per tale ragione, la nuova rivisitazione propone di considerare le tendinopatie come un insieme composto da tre componenti: una relativa al dolore, una alla funzionalità tendinea e una relativa alla struttura tendinea.
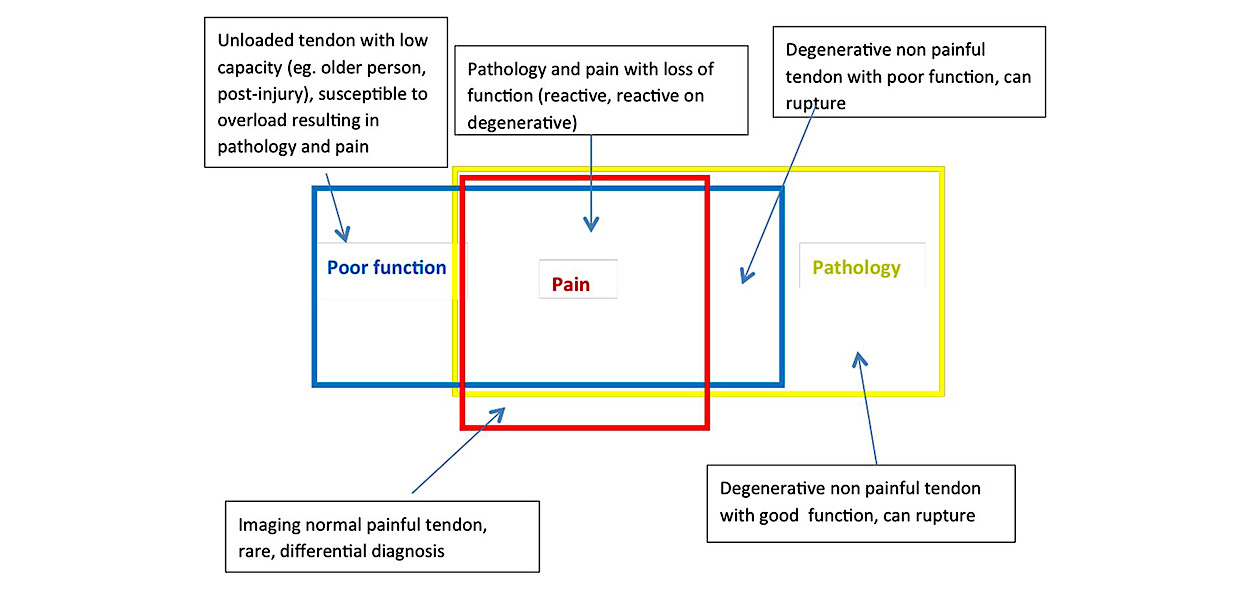
Inoltre, anche la rappresentazione del precedente Continuum Model è stata ampliata:
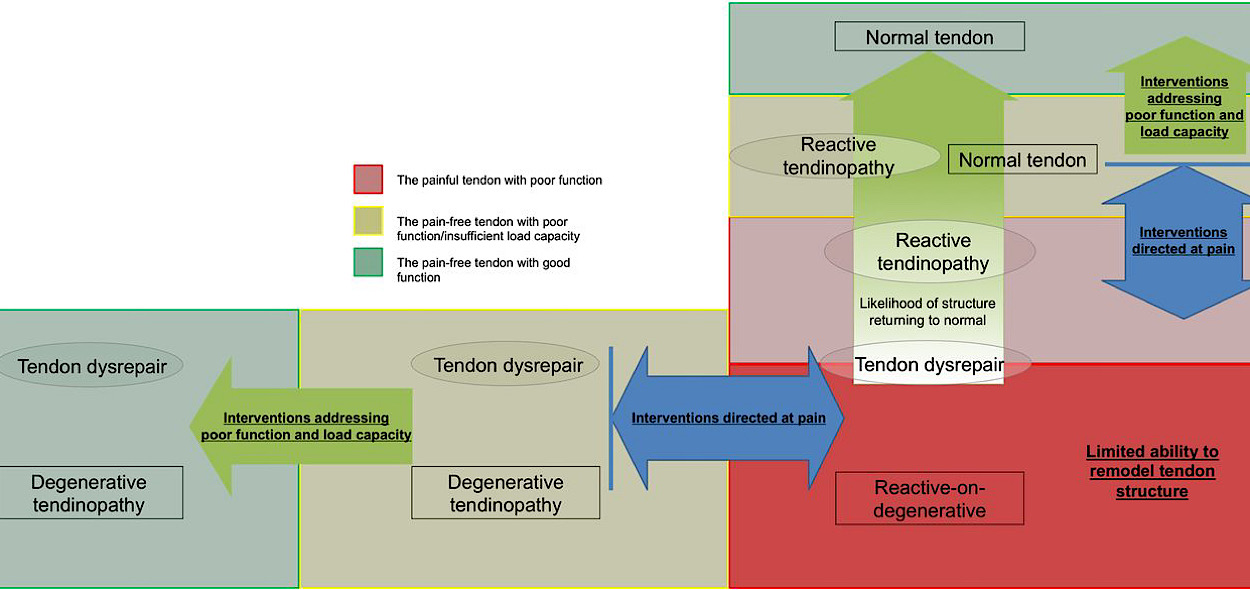
L’obbiettivo del trattamento riabilitativo sarà quello di portare il tendine verso le sezioni verdi del grafico, dove non c’è dolore ed è presente una buona funzionalità tendinea.
La struttura del tendine può essere riportata alla normalità nelle prime fasi, dove è ancora presente un certo grado di reversibilità, e dove possiamo ancora quindi “spingere” verso l’alto il tendine (riferendoci al grafico). Negli ultimi stadi della tendinopatia, tuttavia, i cambiamenti saranno irreversibili (non sarà quindi possibile “riportare il tendine verso l’alto”) e di conseguenza gli interventi riabilitativi dovrebbero essere mirati a “spostare verso sinistra il tendine”, riportando ad una buona funzionalità e assenza di dolore le porzioni sane del tendine stesso.
Quanto dura l’epicondilite, e quanto il recupero?
Da un punto di vista prognostico, i sintomi possono durare in media dalle 2 settimane ai 2 anni. Nell’85% circa dei casi il dolore svanisce spontaneamente (con la sola rimozione/modifica dello stimolo provocativo) entro un anno ed è caratterizzato da frequenti recidive e riacutizzazioni del dolore. Il restante 15% può andare incontro invece a quadri cronici che perdurano per oltre un anno.
In questo contesto, assolutamente da non trascurare è il sistema di elaborazione del dolore. Specie nei casi cronici che sono restii alla guarigione e che perdurano per molto tempo, è riportato un quadro di ipersensibilità dell’area, con un’alterazione nella modulazione del dolore a livello del sistema nervoso centrale. In altre parole, a questo livello può essere presente un’eccessiva sensibilità dei tessuti agli stimoli che conduce a elaborare uno stimolo doloroso amplificato.

È stato notato come il meccanismo di questa sensibilizzazione del sistema nervoso centrale sia strettamente correlato ad alcuni “fattori psicosociali”(fra i quali troviamo un’infinità di elementi come ambiente familiare/lavorativo/sociale, vissuto familiare, predisposizioni genetiche, ansia, stress, depressione, kinesiofobia, catastrofizzazione, traumi emotivi ecc…).
La presenza di questi elementi, di dolore dall’intensità e/o durata anomala, e di altri fattori (come la migrazione del dolore nel gomito opposto) può essere riconducibile a un quadro di ipersensibilità del sistema nervoso centrale in un contesto di dolore cronico. Essi spiegherebbero perchè talvolta non vi sia correlazione diretta tra la patologia dei tendini nell’ecografia e la gravità dei sintomi.

Un altro motivo della cronicità dell’epicondilite può essere riscontrato nei casi in cui lo stimolo nocivo/doloroso non venga mai modificato/rimosso.
Rimedi per l’epicondilite: quali sono i più efficaci?
Fra le diverse tipologie di trattamento proposte per la gestione dell’epicondilite troviamo:
- Correzione/modifica/sospensione delle attività provocative che sovraccaricano durante la giornata i muscoli estensori del polso
- Esercizi di rinforzo e allungamento dei muscoli estensori del polso e delle dita e dei muscoli supinatori (esercizi isometrici e/o isotonici).
- Terapia manuale
- Tutore per epicondilite
- Infiltrazioni locali di cortisone
- Terapie fisiche (TENS, laser, ultrasuoni…)
- Chirurgia
- Riposo
Analizzeremo nell’articolo cosa afferma la letteratura scientifica riguardo ciascuna di queste proposte, ma partiamo dal definire quello che ad oggi sembra essere l’approccio più razionale e scientifico a questa patologia.
Secondo gli studi un trattamento di tipo “multimodale” (comprensivo di più interventi terapeutici) è da preferire; tuttavia la parte principale e fondamentale del trattamento dovrà sempre essere l’identificazione e la successiva modifica/rimozione (da valutare per ogni singolo caso) dell’attività provocativa, insieme all’esecuzione di un programma di esercizi di ricondizionamento tendineo volti a restituire elasticità, forza e resistenza ai gruppi muscolari interessati, così da facilitare la risoluzione del dolore e migliorare le proprietà meccaniche dei tessuti colpiti.

La funzionalità tendinea, infatti, è data dalla qualità e dall’organizzazione delle fibre collagene di cui le stesse cellule tendinee sono composte, ed è stato osservato che è proprio il carico espresso sui tenociti (tramite l’esercizio con sovraccarichi) il fattore chiave in questo contesto, in grado di regolare la risposta di sintesi proteica del collagene.
Il fattore più importante nel trattamento delle tendinopatie è quindi la gestione dei carichi. Applicare un carico ottimale (“optimal load”, diverso per ogni soggetto in base alle proprie caratteristiche) permette di “spremere fuori” le molecole di acqua in eccesso presenti nella matrice extracellulare tendinea, garantendo una riorganizzazione delle fibre collagene e migliorando di conseguenza l’organizzazione strutturale, la biomeccanica e la funzionalità tendinea.

Questo processo può essere svolto mediante contrazioni muscolare isometriche e isotoniche (di solito si preferisce somministrare contrazioni isometriche mantenute nelle fasi di irritabilità/dolore più elevate, per passare successivamente a contrazioni isotoniche concentriche/eccentriche e ad esercizi più complessi e globali) dei muscoli target (nel nostro caso gli estensori del polso e delle dita).
Fondamentale in questi contesti sarà anche l’educazione del soggetto, che dovrà essere informato delle caratteristiche e del comportamento tipico di questa patologia, della prognosi media e dei fattori provocativi, così da ottimizzarne la gestione individuale.
Il messaggio chiave da portare a casa è quindi che il trattamento per l’epicondilite si deve basare sull’educazione del paziente, sull’identificazione e gestione dell’attività provocativa, e sulla gestione dei carichi tramite esercizi. Altri tipi di intervento possono essere aggiunti con l’obbiettivo di ridurre i sintomi e ottimizzare il processo di guarigione, ma dovranno essere considerati come un’arma in più, e non come la parte principale del percorso riabilitativo.

Esercizi efficaci per l’epicondilite
Abbiamo definito l’esercizio terapeutico (insieme all’educazione e alla gestione delle attività provocative) come arma principale a nostra disposizione per gestire l’epicondilite. Ma quali esercizi dobbiamo preferire?
Per l’epicondilite possono essere utili:
- Esercizi di rinforzo isometrico/concentrico/eccentrico dei muscoli estensori del polso e supinatori dell’avambraccio con elastico, barra o manubrio, eseguiti a gomito flesso a 90° o esteso,
- Esercizi di stretching per i muscoli estensori del carpo
- Esercizi per l’upper body di spinta e tirata che coinvolgano i muscoli estensori del polso e delle dita nel loro ruolo di stabilizzatori del polso.
- Utili anche in alcuni casi esercizi di mobilità per il nervo radiale (neurodinamica)
Immaginando un percorso riabilitativo dall’inizio alla fine, è consigliabile iniziare con contrazioni isometriche nelle fasi più acute e a irritabilità più elevata (dolore forte ed evocato facilmente). Possono essere utilizzati elastici o manubri con tenute da 20” fino a 50” per ogni serie, da ripetere per 3/4 serie più volte al giorno.
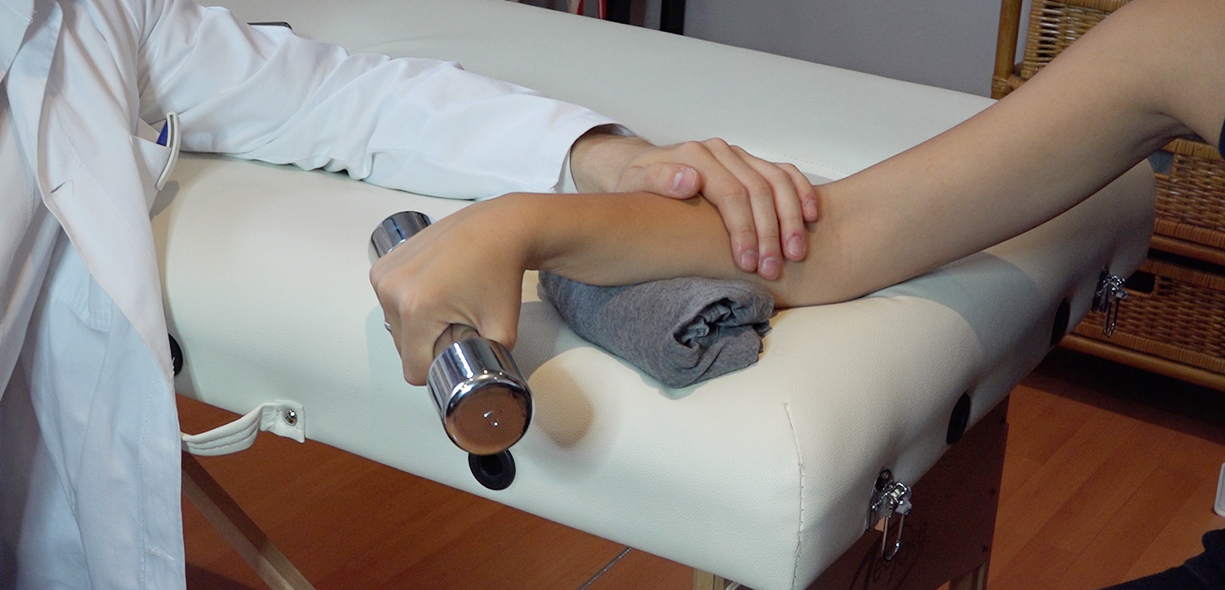

Successivamente si potranno aggiungere esercizi di allungamento degli stessi muscoli, ed esercizi isotonico concentrici/eccentrici (eventualmente si può partire inserendo solo contrazioni eccentriche). In una terza fase più avanzata, infine, quando la sintomatologia sarà notevolmente diminuita, andremo ad inserire gradualmente esercizi globali per gli arti superiori di spinta e tirata, sfidando così gli estensori del polso nel loro ruolo di presa e di stabilizzazione del polso, piuttosto che come mobilizzatori primari, e tornando a svolgere senza sintomi quegli stessi esercizi/movimenti che prima generavano dolore.
Fra gli esercizi in questione rientrano, per esempio: trazioni, rematori, push-up, panca piana, spinte con manubri, curl con presa inversa (con manubri o bilanciere sagomato), alzate laterali, extrarotazioni di spalla, french press.

Epicondilite, bodybuilding e palestra: cosa fare e cosa non fare? Ci sono movimenti da evitare?
Anche molti appassionati di fitness e bodybuilding sviluppano non di rado quadri di epicondilite. Il sovraccarico funzionale è infatti dietro l’angolo quando si portano avanti con costanza programmi di allenamento mirati allo sviluppo della forza e dell’ipertrofia muscolare. In linea di massima non esistono esercizi in assoluto da sconsigliare poiché l’epicondilite nasce da uno squilibrio tra il carico a cui è sottoposto l’apparato tendineo e il recupero che necessita per evitare fenomeni degenerativi. Per questo è fondamentale il dosaggio dei carichi di lavoro adeguatamente gestito grazie a una programmazione razionale e di buon senso.
Ad ogni modo, esistono alcune associazioni di movimenti che possono provocare ed esacerbare il dolore in quadri di epicondiliti sintomatiche, e la loro conoscenza è la base per capire perché viene l’epicondilite e come prevenire l’insorgenza di questo disturbo. Il fattore fondamentale in palestra è quindi gestire nel tempo questi movimenti (evitandoli temporaneamente, se necessario) dosando nella maniera più intelligente possibile il carico sui tessuti interessati. Gli esercizi in assoluto più a rischio sono quelli che prevedono movimenti di flessione del gomito associati a pronazione dell’avambraccio.

Quando il gomito è flesso, infatti, la pronazione forzata comporta tensione a livello dei muscoli aventi inserzione sull’epicondilo, tensione che si ripercuote sulla giunzione mio-tendinea e sui tendini stessi.
Gli esercizi a cui fare attenzione in particolare sono:
- il Curl a presa inversa con manubri o bilanciere (in particolare bilanciere dritto, il quale genera forzature che non permettono di rispettare la normale biomeccanica del gomito). Questo esercizio andrebbe quindi limitato (se non eliminato temporaneamente) in fasi molto dolorose di epicondilite, a favore di un Curl con manubri classici (associazione di flessione e supinazione) e/o un Curl con bilanciere sagomato classico.

- Lat Machine , Trazioni e Pulley con presa prona. Le tipologie differenti di prese in questi due esercizi andrebbero costantemente cambiate durante i vari periodi dell’anno, evitando di allenarsi tutto l’anno con la presa prona. Alternate presa prona e presa neutra durante la vostra programmazione sia per ridurre il sovraccarico sugli estensori del polso e prevenire l’epicondilite, sia per variare gli stimoli muscolari in ottica ipertrofia.
- Qualsiasi altro esercizio che necessita l’utilizzo di una presa salda che ostacola la forza di gravità (molti movimenti e skill del calisthenics, per esempio, sono inclusi in questa categoria).

È importante aver ben compreso che, anche se esistono esercizi che per loro natura aumentano il fattore di rischio di insorgenza di epicondilite, l’elemento chiave in questo contesto è il rispetto della gradualità nella progressione e programmazione dei parametri allenanti.
L’esercizio fisico, infatti, ha dimostrato di provocare una riduzione netta del collagene tendineo durante le prime 24h-36h successive agli esercizi, ma un aumento netto (arrivando a quantità maggiori di quelle di partenza) dopo 36h-48h. Questo vuol dire che un tempo di recupero insufficiente tra un allenamento e il successivo potrebbe inclinare l’equilibrio tra sintesi e degradazione del collagene tendineo, determinando uno stato catabolico di quest’ultimo. Per tale ragione è raccomandabile inserire un recupero di 2-3 giorni tra le attività di carico pensante sul tendine ogni volta che si aumentano in modo importante i parametri di allenamento.

Attenzione, qui è facile fraintendere: questo non vuol dire che sia necessario prendere 3 giorni di recupero dopo OGNI allenamento, ma che ogni volta che si svolge un allenamento pesante a carico di un determinato distretto muscolo-tendineo, nel quale si è aumentato uno o più parametri allenanti (volume, intensità, densità…) sarebbe consigliabile un recupero di 2-3 giorni prima di fornire un ulteriore stimolo allenante elevato, così da garantire il fisiologico turnover di collagene intratendineo, evitando così l’insorgenza di processi degenerativi tendinopatici.
L’allenamento abituale, quindi, comporta un maggior turnover del collagene, mentre l’inattività riduce la sintesi del collagene (che ricordiamo essere alla base della funzionalità e salute tendinea). D’altro canto, anche un allenamento ripetuto con periodi di riposo troppo brevi può provocare un netto degrado della matrice tendinea e provocare lesioni da sovraccarico.
Altri possibili rimedi per l’epicondilite
Andiamo ad analizzare cosa afferma la letteratura in merito alle altre proposte riabilitative spesso utilizzate nel trattamento dell’epicondilite.
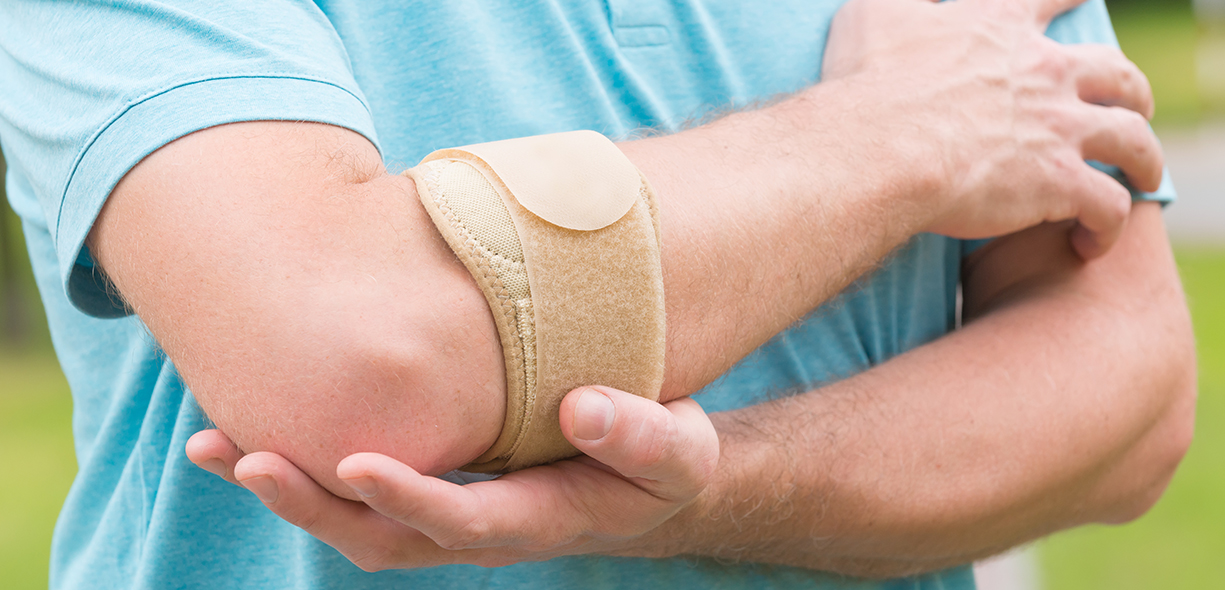
Tutore per epicondilite
Il tutore è una fascia con una placca di compressione che va indossato circa tre dita sotto l’epicondilo. Riguardo al suo utilizzo troviamo due teorie tra loro contrastanti:
- Una teoria a favore, che troverebbe il suo fondamento nel fatto che il tutore agirebbe come una sorta di “seconda origine” sull’osso per i muscoli estensori, riducendo le forze sui tendini degenerati e andando nella direzione dello “scarico” tendineo e della guarigione. Tuttavia le evidenze scientifiche a riguardo sembrano essere abbastanza modeste.
- Una teoria a sfavore, argomentata dal fatto che il tutore in questo caso andrebbe a generare uno stress compressivo sui tendini degli estensori del polso, ed è risaputo che gli stress compressivi (insieme a quelli tensivo) hanno un ruolo principale nello sviluppo patologico delle tendinopatie, contribuendo ad alimentare la sintomatologia dolorosa.
Infiltrazioni e terapie fisiche
Le infiltrazioni di cortisone in casi di epicondilite hanno dimostrato un effetto benefico a breve termine (nella riduzione dei sintomi) ma negativo nel medio-lungo termine (6-12 mesi), con un ritardo nella guarigione e con un’aumento del 62% della probabilità di andare in contro a recidive rispetto al non fare nulla.
Le infiltrazioni con cortisonici rappresentano quindi un fattore prognostico negativo per la risoluzione spontanea dei sintomi, contribuendo in alcuni alla cronicizzazione di questi, e per tale ragione sembrerebbe sconsigliato eseguirle (anche se va detto che le evidenze sul lungo termine sono discordi fra loro, e vi sono ancora discussioni a riguardo).
Anche per le terapie fisiche come TENS , ultrasuoni e onde d’urto l’evidenza è molto contrastante. Pare che in alcuni casi queste possano aiutare nel ridurre i sintomi nel breve termine, ma in ogni caso il loro inserimento nel piano riabilitativo deve essere sempre considerato come uno strumento aggiuntivo, e mai come parte principale.
Discorso analogo per le infiltrazioni di “Fattori di crescita” derivati dalle piastrine del sangue (plasma del sangue arricchito di piastrine, denominato “PrP”), che hanno mostrato scarsi effetti terapeutici nell’epicondilite.
Riposo
Il riposo assoluto e l’astinenza dai carichi è controindicato nei casi di tendinopatie (come l’epicondilite) in quanto può ridurre la resistenza meccanica del tendine, e la rimozione totale del carico può indurre cambiamenti tendinopatici degenerativi dovuti alla mancanza di uno stimolo meccanico.
Come abbiamo visto in precedenza, infatti, l’allenamento abituale comporta un maggior turnover del collagene tendineo, mentre l’inattività riduce la sintesi e il turn over di quest’ultimo.

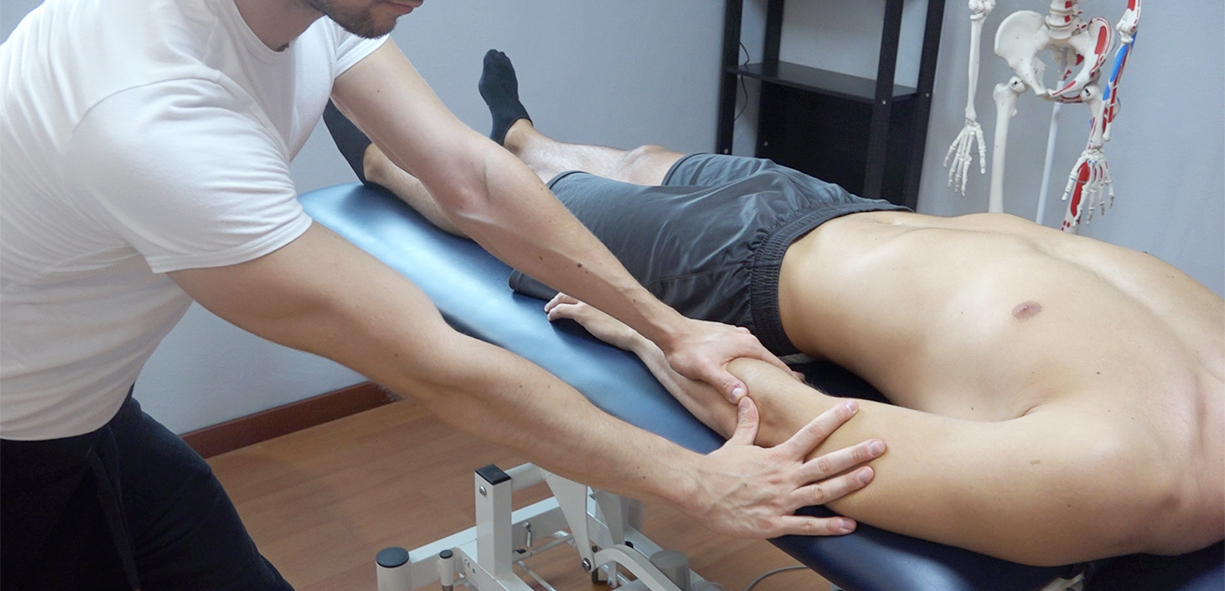
Terapia manuale
La terapia manuale, applicata a livello locale sul gomito, ma anche a livello cervicale e/o toracico si è dimostrata essere un valido aiuto nel trattamento dell’epicondilite. Tecniche di terapia manuale possono quindi essere uno strumento aggiuntivo da aggiungere agli elementi visti in precedenza, rimanendo coscienti del fatto che in questo contesto il loro scopo è di aiutare a ridurre la sintomatologia dolorosa attraverso i noti effetti neurofisiologici che la terapia manuale è inutile grado di produrre.
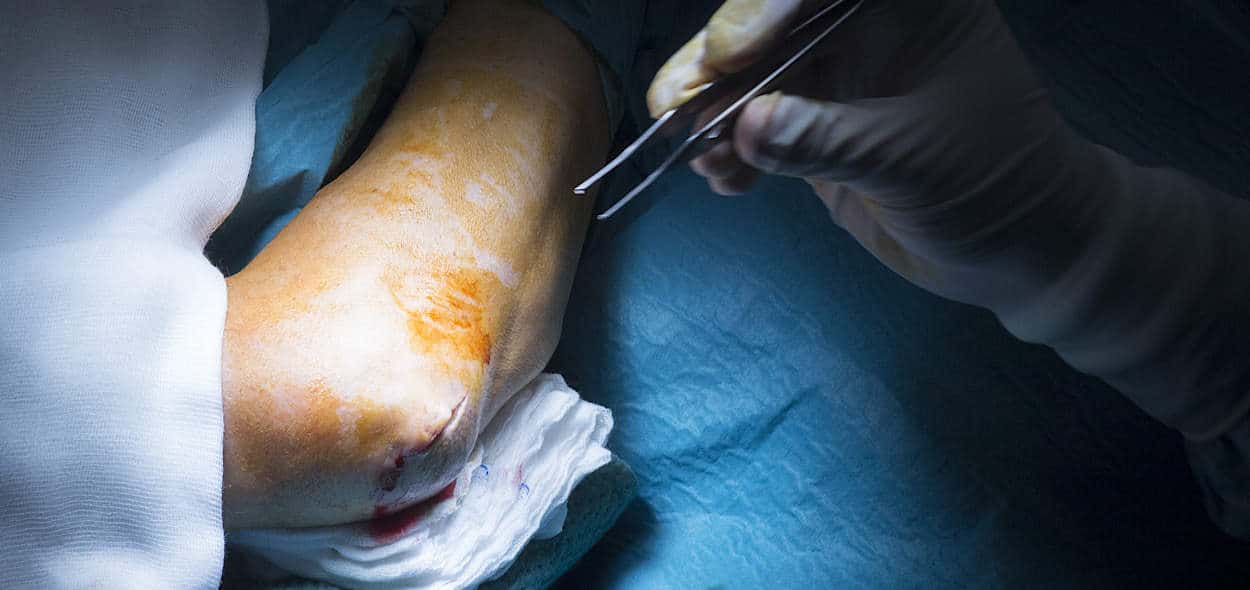
Chirurgia
Per quanto riguarda la chirurgia l’intervento (realizzato artroscopicamente o a cielo aperto) ha l’obbiettivo di rimuovere il tessuto degenerato e di favorire i processi riparativi tendinei attraverso una cruentazione locale, ossia dei gesti tecnici mirati ad aumentare la vascolarizzazione locale del tendine e della sua inserzione ossea che ne favorirebbe la guarigione.
L’intervento chirurgico è considerabile nei casi di fallimento del trattamento conservativo (dopo un minimo di 6 mesi di tempo).
Dolore laterale al gomito: oltre l’epicondilite
In letteratura sono riportare altre altre condizioni che possono portare al dolore al gomito lateralmente nei pressi dell’epicondilo omerale, condizioni che non devono essere trascurate, e che possono mimare un’epicondilite, portando a diagnosi errate. Fra queste troviamo:
- Problematiche articolari al gomito: da un punto di vista articolare, l’articolazione fra omero e radio e fra omero e ulna può essere sede di alterazioni
- Problematiche al nervo radiale: il nervo radiale può essere coinvolto nella cosiddetta “sindrome del tunnel radiale”, una patologia da compressione di un piccolo ramo del nervo radiale (il nervo interosseo posteriore) in prossimità del muscolo supinatore breve. Questa sindrome rappresenta una delle principali cause di fallimento di molte terapie, e può riferire dolore lateralmente al gomito sull’epicondilo e lungo il decorso del nervo radiale su tutto l’avambraccio dorsalmente fino alla mano. Il nervo in questione può risultare talvolta troppo sensibile agli stimoli meccanici e rispondere evocando i sintomi dell’epicondilite attraverso dei test clinici per la sua messa in tensione.
- Dolori riferiti e modulati da alterazioni al rachide cervicale o toracico: esistono evidenze del fatto che anche il rachide cervicale e quello toracico possono avere influenza sul dolore laterale al gomito. Questo soprattutto se il soggetto dolorante differisce in concomitanza anche dolore al collo una storia clinica passata di sofferenza cervicale. Il dolore al gomito potrebbe insorgere come dolore riferito cervicale o da radicolopatia.
Queste condizioni possono spesso unirsi alla degenerazione tendinea complicando il quadro. Ecco perchè spesso l’epicondilite è una problematica ostica da gestire. Viste le insidie dettate dal suo inquadramento clinico, è sempre consigliata una visita specialistica, specie se la condizione dolorosa non guarisce nel tempo con il riposo.
Conclusioni sull’epicondilite (o gomito del tennista)
Arrivando alle conclusioni qualche importante considerazione.
- E’ fondamentale ricordare che un dolore a livello dell’epicondilo non è per forza un’epicondilite. In questo senso la valutazione iniziale della problematica permettere un migliore inquadramento clinico e, di rimando, un trattamento mirato ed efficace (un’epicondilalgia non di rado è causata da problematiche radicolari cervicali, rigidità articolari al gomito e alterazioni del nervo radiale).
- L’epicondilite in diversi casi guarisce spontaneamente nel lungo periodo e l’intervento di un professionista della riabilitazione aiuterà ad abbreviare i tempi di recupero e ad ottimizzare il ritorno alla performance e la gestione autonoma di eventuali recidive. Attenzione però a eliminare a monte la causa del problema quando questa è un sovraccarico funzionale degli estensori di tipo sportivo o lavorativo, un programma di allenamento mal dosato o gesti motori scorretti. Qualsiasi tipo di terapia fallirà se non verranno corretti questi fattori.



















